Contenido
Después de comer alimentos calientes y picantes, algunas personas sudan por la cara, los labios, la frente, la nariz y el cuero cabelludo. Para muchos, este reflejo trigeminovascular es completamente normal.Sin embargo, la sudoración de la cara después de comer. alguna El tipo de alimento es indicativo de una afección llamada sudoración gustativa o hiperhidrosis gustativa. Además, esta aparición de sudoración puede deberse no solo a la masticación real de los alimentos, sino también a pensar o hablar sobre los alimentos.
Los síntomas comunes de la sudoración gustativa incluyen sudoración, rubor, enrojecimiento y malestar general al nivel de las mejillas. De manera menos común, las personas con esta afección sienten calor o dolor al masticar.
La sudoración gustativa puede ser muy incómoda y afectar sustancialmente la calidad de vida de una persona. Según Sood y coautores, la sudoración gustativa "puede causar una incapacidad social considerable que va desde la necesidad de trapear regularmente hasta estar prácticamente confinado a la casa". En otras palabras, la necesidad constante de "limpiar" el sudor puede dificultar para que algunos salgan de la casa.
La iteración más común de hiperhidrosis gustativa es el síndrome de Frey. El síndrome de Frey se refiere a sudoración y enrojecimiento a lo largo de la distribución del nervio auriculotemporal. El nervio auriculotemporal proporciona sensación al lado de la cabeza. El síndrome de Frey también se denomina hiperhidrosis gustativa de la mejilla.
¿Qué es el síndrome de Frey?
El síndrome de Frey es raro.
Esencialmente, el síndrome de Frey es el resultado de un recableado defectuoso de los nervios responsables de la salivación, la sudoración y el rubor. Lleva el nombre de la neuróloga francesa Lucia Frey, quien describió la afección como "síndrome del nervio auriculotemporal" en 1923.
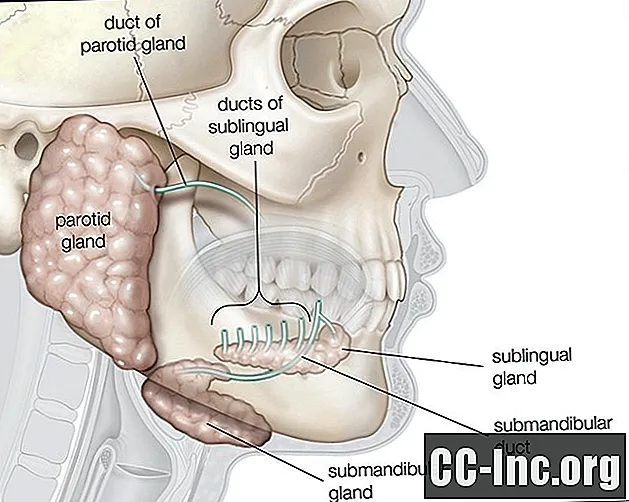
Frey publicó un informe que detalla su enfermedad epónima después de tratar a un soldado polaco que experimentó sudoración gustativa después de sufrir una herida de bala infectada que afectaba la glándula parótida. La glándula parótida es la más grande de las glándulas salivales y está ubicada al nivel de la mejilla. Secreta saliva, que ayuda a digerir y humedecer los alimentos. Aunque Frey no fue el primer médico en tomar nota de la afección, fue la primera en implicar al nervio auriculotemporal en el desarrollo de esta enfermedad.
La liberación de saliva por la glándula parótida está mediada por un arco reflejo complejo que involucra al nervio auriculotemporal. En personas con síndrome de Frey, después de una lesión en el nervio auriculotemporal, este nervio se regenera de forma anormal. En vez de solamente proporcionando inervación parasimpática a la glándula parótida, lo que daría como resultado una salivación normal después de la introducción de alimentos, las fibras parasimpáticas del nervio auriculotemporal además regenerarse para proporcionar inervación a las glándulas sudoríparas y los vasos sanguíneos subcutáneos, lo que resulta en sudoración y enrojecimiento, respectivamente. Normalmente, esta sudoración y sofocos están bajo un control simpático.
En otras palabras, después de que se lesiona el nervio auriculotemporal, sus fibras parasimpáticas vuelven a crecer no solo para controlar la salivación, sino también para controlar la sudoración y el rubor después de que una persona es estimulada con alimentos. Además, en algunas personas, este patrón asimétrico de sudoración puede extenderse más allá de la cara y afectar el tronco, los brazos y las piernas. Cuanta más superficie corporal se vea afectada, más graves serán los síntomas.
Causas
Cualquier cosa que dañe el nervio auriculotemporal puede provocar el síndrome de Frey, incluidos los siguientes:
- Cirugía de la glándula parótida (causa principal)
- Trauma contundente en la mejilla
- Cirugía de cuello
- Infección crónica del área parótida.
- Fractura mandibular
- Fractura de la articulación temporomandibular.
- Cirugía de la articulación temporomandibular
- Extirpación de las glándulas submandibulares
- Extirpación de la glándula tiroides
- Simpatectomía torácica (se realiza una cirugía para controlar la sudoración)
- Traumatismo de nacimiento o lesión después de un parto con fórceps (en bebés)
En la década de 1940, la cirugía de la glándula parótida se popularizó en el Reino Unido para tratar una amplia variedad de afecciones, tanto cancerosas como no cancerosas. La sudoración gustativa junto con varios otros efectos adversos, incluida la lesión del nervio facial, disminución de la sensibilidad facial, fístula salival, hematoma y queloides se observaron comúnmente entre los pacientes que se sometieron a cirugía de la glándula parótida. Es de destacar que las personas a las que se les extirpa toda la glándula parótida tienen más probabilidades de experimentar el síndrome de Frey que aquellas a las que solo se les extirpa una parte de la glándula parótida.
El síndrome de Frey también se puede observar con las otras afecciones neurológicas siguientes:
- Herpes zóster facial
- Lesión de la cuerda del tímpano
- Terrible dolor de cabeza
- Neuropatía diabética
- Encefalitis
- Siringomielia
- Tumor en el tronco simpático cervical
A la mayoría de las personas que experimentan sudoración gustativa no les molesta, solo entre el 10 y el 15 por ciento de las personas que la experimentan buscan atención médica. Además, después de la cirugía de parótida, solo el 10 por ciento de los pacientes informan síntomas indicativos de esta afección. Sin embargo, en más preguntas, del 30 al 50 por ciento de los pacientes admitirán síntomas de sudoración gustativa. El síndrome de Frey suele aparecer entre 1 y 12 meses después de la cirugía.
El síndrome de Frey puede afectar a personas de cualquier edad. Sin embargo, es raro en bebés y niños que solo experimentan una lesión en el área de la parótida después de un parto con fórceps, y las lesiones por parto con fórceps son raras.
En los niños, la alergia alimentaria se puede confundir con el síndrome de Frey. Sin embargo, los síntomas de la alergia alimentaria ocurren después la ingestión de alimentos no durante masticación.
Diagnóstico
La forma más fácil de diagnosticar el síndrome de Frey implica la aplicación de polvo de almidón yodado (indicador) en la cara. Este procedimiento se llama prueba menor. A continuación, se le da al paciente caramelos de limón o algún otro alimento dulce para estimular la sudoración. Las áreas afectadas donde se forman las gotas de sudor se vuelven negro azuladas. Las gotitas se pueden limpiar fácilmente de la cara para poder repetir la prueba. Esta prueba también se puede utilizar para detectar el síndrome de Frey en personas sin síntomas (es decir, pacientes asintomáticos).
Aunque esta prueba es precisa, no demostrará la gravedad de la afección. Además, esta prueba conlleva el riesgo potencial de inhalación del polvo de almidón. Esta prueba debe administrarse en piel seca y no debe usarse en personas que transpiran mucho.
Otra prueba de diagnóstico más costosa y complicada para determinar si una persona tiene síndrome de Frey implica un método de biosensor que utiliza electrodos enzimáticos que detectan los niveles de L-lactato en la piel.
Una prueba más rudimentaria para el síndrome de Frey implica la aplicación de un pañuelo de papel de una capa en la cara para comprobar si hay sudoración después de estimular al paciente con un alimento dulce.
Finalmente, la termografía médica infrarroja se puede utilizar para visualizar el síndrome de Frey. Esta prueba de diagnóstico requiere que la temperatura y la humedad en la habitación sean constantes. Primero, después de la estimulación, se visualiza un punto caliente que corresponde a la dilatación de los vasos sanguíneos subcutáneos. En segundo lugar, se visualiza un punto frío que representa la sudoración gustativa. Estos cambios son más difíciles de visualizar en personas con piel más oscura.
Tratamiento
En la mayoría de las personas, el síndrome de Frey desaparece por sí solo en un período de como máximo 5 años. Las personas con síntomas leves deben estar tranquilas de que la afección se transmitirá por sí sola sin tratamiento.
En aquellos que se ven gravemente afectados por la afección, la sudoración gustativa suele ser el síntoma más angustiante y hace que la persona busque ayuda.
Botox
Investigaciones recientes basadas en evidencia apuntan a la terapia con Botox como la forma más prometedora y exitosa de tratar la sudoración gustativa y el rubor del síndrome de Frey. Más específicamente, la terapia con Botox ha demostrado ser 98 por ciento efectiva en el tratamiento de los síntomas de sudoración gustativa. La terapia con Botox también ha demostrado ser efectiva en personas que experimentan sudoración gustativa secundaria a la neuropatía diabética, un tipo de daño nervioso debido a la diabetes.
En un artículo de 2017, Lovato y los coautores escriben lo siguiente:
"La terapia BTX [Botox] es muy exitosa en el tratamiento de la sudoración gustativa (síndrome de Frey) y podría considerarse el tratamiento estándar de oro para esta complicación posterior a la parotidectomía".
Al tratar el síndrome de Frey con terapia de Botox, un médico debe identificar primero el área afectada por medio de la prueba menor. Luego, esta área se divide en varios cuadrados más pequeños, que miden entre 1 y 1,5 cm. Luego se inyecta Botox en cada uno de estos cuadrados para provocar un efecto difuso y uniforme.
En particular, se han probado otros tratamientos del síndrome de Frey.En su mayor parte, estos tratamientos brindan un alivio limitado o nulo.
Antitranspirantes
En primer lugar, se han aplicado antitranspirantes en la zona afectada por la sudoración gustativa Algunos pacientes han informado de un alivio limitado durante un período de varias semanas gracias a los antitranspirantes. Para obtener los mejores resultados, se aplica una forma de gel del antitranspirante por la noche sobre la piel seca y se lava por la mañana. Se puede usar un secador de pelo para secar el antitranspirante después de la aplicación.
Durante un período de 12 horas después de la aplicación, el paciente debe evitar afeitarse la zona tratada. Con el tiempo, a medida que la sudoración gustativa sigue su curso y se resuelve por sí sola, se pueden usar menos dosis de antitranspirantes y los pacientes no necesitarán aplicar antitranspirantes a diario. Es de destacar que los antitranspirantes pueden actuar como irritantes de la piel y provocar inflamación. También se debe tener cuidado para evitar la introducción del antitranspirante en el ojo.
Anticolinérgicos tópicos
En segundo lugar, se han utilizado anticolinérgicos tópicos para tratar el síndrome de Frey. Estos anticolinérgicos incluyen escopolamina, glicopirrolato y difenanilmetilsulfato y se pueden aplicar como soluciones o cremas en forma de roll-on. Los anticolinérgicos pueden mejorar los síntomas durante aproximadamente 3 días.
Es importante destacar que los anticolinérgicos son absorbidos por la piel y podrían causar efectos adversos sistémicos que incluyen sequedad de boca, visión borrosa, picazón en los ojos, retención urinaria, aumento de la frecuencia cardíaca y alergias. Además, los anticolinérgicos no deben usarse en personas con glaucoma, diabetes mellitus, enfermedad tiroidea, uropatía obstructiva, así como enfermedad hepática, renal, cardiovascular o del sistema nervioso central.
Opciones quirúrgicas
En tercer lugar, se intentó sin éxito la cirugía para atenuar los síntomas del síndrome de Frey. Estas cirugías incluyen simpatectomía cervical, neurectomía timpánica, transferencia de esternocleidomastoideo e injertos de dermis-grasa. Además, se han utilizado diversos materiales y barreras de interposición para tratar la sudoración gustativa.
Es comprensible que la mayoría de las personas que desarrollan sudoración gustativa secundaria a la cirugía se resistan a someterse a más cirugías para tratar esta afección.