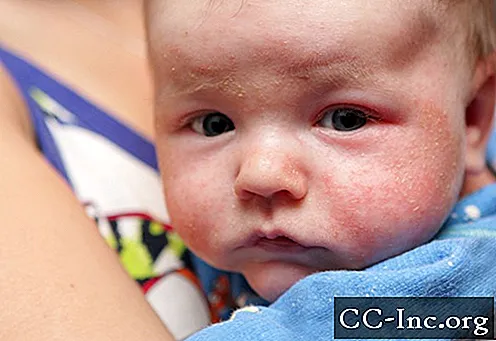
El aire exterior frío y seco y la calefacción interior pueden privar a la piel de su humedad natural en el invierno. Los parches rojos, costrosos y secos pueden ser comunes en la piel de un bebé, particularmente en invierno, y pueden ser motivo de preocupación para los padres. Sin embargo, estos síntomas pueden tratarse y muchos bebés y niños superan la piel seca y con picazón de la dermatitis atópica, también conocida como eccema.
Hablamos con la dermatóloga pediátrica Katherine Puttgen para obtener más información.

¿Qué es el eccema?
En términos generales, el eccema describe la piel seca, irritada y con picazón. Es un trastorno cutáneo hereditario y crónico que se observa con mayor frecuencia en bebés o niños muy pequeños, a menudo comienza en el primer año de vida y se observa con mayor frecuencia antes de los 5 años de edad. El eccema no es contagioso.
Si bien muchos niños superan el eccema con la edad, para algunos puede durar hasta la adolescencia o la edad adulta. La Academia Estadounidense de Dermatología estima que entre el 10 y el 20 por ciento de los niños en el mundo tienen eccema y afecta hasta al 20 por ciento de los bebés.
¿Qué causa el eccema en bebés y niños?
El eccema es provocado por la compleja interacción de una predisposición genética y el entorno del niño. Muchas cosas, desde el clima hasta los posibles alérgenos, pueden hacer que el eccema se agrave. Sabemos que el eccema suele ser hereditario con predisposición a otras enfermedades atópicas, como alergias alimentarias, asma y fiebre del heno. Las personas con dermatitis atópica pueden carecer de ciertas proteínas en la piel, lo que conduce a una mayor sensibilidad. Los padres con eccema tienen más probabilidades de tener hijos con eccema. Sin embargo, todavía se desconoce la forma exacta en que se transmite de padres a hijos. La mayoría de los niños que tienen eccema mostrarán signos de la afección durante el primer año de vida. Tiende a aumentar y disminuir en severidad.
¿Qué causa que el eccema se encienda, se inflame?
Diferentes "desencadenantes" pueden empeorar el eccema. Para los bebés, estos pueden ser irritantes como la lana, ciertos detergentes o temperaturas extremas, u otros desencadenantes inmunológicos, como alergias alimentarias y asma, e incluso caspa de mascotas.
La mayoría de los niños que padecen esta afección tienen más dificultades en invierno, cuando el aire es frío y seco. Un pequeño porcentaje tiene más dificultades en el verano, cuando hace calor y hay humedad.
Cómo se ve?
Los signos del eccema en los bebés incluyen picazón, piel seca y escamosa, enrojecimiento e hinchazón de la piel y pequeñas protuberancias que se abren y supuran cuando se rascan. En bebés y niños pequeños, el eccema generalmente se encuentra en la cara, fuera de los codos y en las rodillas.
En niños mayores y adultos, el eccema tiende a aparecer en las manos y los pies, los brazos y la parte posterior de las rodillas. Tenga en cuenta que todos los parches de piel seca no son eccemas. El aire frío y seco del exterior y la calefacción interior pueden secar la piel de todos los bebés en invierno, provocando manchas secas. En los niños propensos a la piel seca, también pueden hacerlo el sol, el aire acondicionado y la piscina y el agua salada.
Los dermatólogos solemos decir "si no pica, no es eccema"; no puede hacer un diagnóstico de eccema a menos que haya una picazón que acompañe a la erupción. Los bebés con costra láctea, también conocida como dermatitis seborreica, también pueden tener un sarpullido generalizado, que no es un eccema en sí mismo. Pero es común que la costra láctea y el eccema coexistan en los primeros meses de vida.
¿Cómo se diagnostica el eccema?
Los síntomas del eccema pueden parecerse a los de otras afecciones de la piel, por lo que siempre consulte al pediatra de su hijo. Un diagnóstico incluye un historial médico completo y un examen físico.
Como es tratado?
Debido a que aún no existe una cura para el eccema, los objetivos de nuestro tratamiento son reducir la picazón y la inflamación de la piel y prevenir infecciones. El mejor tratamiento para el eccema es uno proactivo, utilizando un cuidado suave de la piel y humectantes para restablecer la barrera cutánea.
La piel de los bebés y los niños mayores debe mantenerse bien humectada y debe lavarse con limpiadores sin jabón sin fragancia. También recomendamos un humectante a base de ungüento sin fragancia, con vaselina como único o primer ingrediente. En niños pequeños y bebés, es razonable usar una pomada tópica de hidrocortisona de venta libre, que es un esteroide tópico suave, hasta por una semana.
Pero si el sarpullido persiste o si descubre que necesita usar la hidrocortisona más de una semana al mes, debe hablar con el pediatra de su hijo sobre el uso posterior. Puede aplicar la pomada, según lo prescrito, luego una capa de crema hidratante a base de vaselina, para ayudar a mantener la humedad.
Para los niños en edad escolar, que no quieren ser tan grasosos, solemos hablar de cremas. Sin embargo, en cuanto a los bebés, cuando su piel se seca mucho, recomendamos una pomada a base de petróleo como capa superior. Además de proporcionar la mejor protección de barrera, los ungüentos no arden ni arden cuando se aplican; las cremas y lociones a veces pueden hacerlo cuando la piel está inflamada y muy seca. Los humectantes deben aplicarse al menos dos o tres veces al día; para los niños que usan pañales, cada cambio de pañal puede representar una oportunidad fácil para humectar la piel. El uso más frecuente de humectantes da como resultado un mejor control de la picazón y una necesidad menos frecuente de esteroides tópicos, y ayuda a restaurar la función de barrera natural de la piel.
Para todas las edades de los niños con eccema o propensos a padecer eccema, los baños deben ser breves (menos de 15 minutos) en agua tibia, para evitar que la piel se reseque demasiado. Los niños deben estar protegidos contra rascarse la piel (los pequeños guantes pueden ayudar a los bebés) y contra irritantes que entran en contacto con su piel, como detergentes fuertes y ciertas telas (incluida la ropa de cama). Para reducir la posible irritación de la piel, los bebés y niños con eccema deben usar solo ropa de algodón u otras fibras naturales junto a la piel, con la excepción de lana, por supuesto. Y deben protegerse contra ambientes fríos (o muy calientes) para ayudar a prevenir una reacción cutánea.
Si la piel de su hijo no responde bien a cualquiera de estas medidas o se infecta, comuníquese con su pediatra, quien puede diagnosticar la afección y luego recetarle otra crema tópica o antihistamínico.
¿Hay una cura o un mejor tratamiento para el eccema en el horizonte?
Sin una cura en el horizonte cercano, aquí en Johns Hopkins estamos creando una Unidad de tratamiento diurno de eccema para ayudar a nuestros pacientes con eccema moderado a severo a mantener sus síntomas bajo control y prevenir brotes. Anticipamos que este programa novedoso y multidisciplinario incluirá expertos de Child Life, psicología del comportamiento, alergias, dermatología y enfermedades infecciosas para brindar la atención integral que estos niños necesitan, atención que no se puede brindar en una visita clínica promedio.
Un objetivo principal de la unidad de tratamiento diurno será la educación; los niños y sus familias aprenderán técnicas como la terapia de envoltura húmeda, para ayudar a hidratar profundamente la piel. Esta terapia implica cubrir la piel con un ungüento tópico, seguido de un ungüento graso como vaselina, luego vestirse con un pijama húmedo, seguido de un pijama seco, permitiendo que la piel se empape de la humedad.
Al asociarnos con nuestros colegas en psicología del comportamiento, hemos visto a muchos de nuestros pacientes con eccema severo mejorar significativamente con ayuda para encontrar formas de evitar rascarse, lo que inflama su condición de la piel, y ayudando a niños mayores a hablar sobre las dificultades sociales para lidiar con condición crónica o ir a la escuela con un trastorno visible. Los especialistas en Child Life son una parte integral del Johns Hopkins Children's Center y su capacidad para involucrar a los niños en juegos y conversaciones apropiados para su edad es una piedra angular importante para construir un programa exitoso. Debido a que las alergias alimentarias y ambientales y las infecciones de la piel son más frecuentes en los niños con eccema de moderado a severo, también son fundamentales las alianzas sólidas con nuestros expertos en alergias pediátricas y enfermedades infecciosas.
¿Y la investigación?
En Johns Hopkins, muchos de nosotros en dermatología pediátrica, enfermedades infecciosas pediátricas y alergias e inmunología pediátricas buscamos mejores formas de prevenir o controlar el eccema. Estamos estudiando el manejo óptimo de la colonización bacteriana y la infección en la piel atópica y el papel de la alergia alimentaria en el eccema. Nuestras especialidades colaboran; cada uno aporta un enfoque diferente para el manejo del eccema. Nuestro objetivo es trabajar juntos para aprovechar los mejores enfoques para comprender mejor el eccema y, al hacerlo, tratarlo de manera más eficaz.
¿Qué más está sucediendo hoy en Johns Hopkins?
Nos esforzamos por brindar la atención integral que necesitan nuestros pacientes con eccema. Nos comunicamos caso por caso, ya sea en alergias, dermatología, psicología o enfermedades infecciosas, para elaborar el mejor tratamiento para cada niño. Somos optimistas de que las futuras terapias y enfoques para cuidar a los incluso con eczema severo se mejorará enormemente con más investigación y que la creación de la Unidad de Tratamiento Diurno de Eczema nos ayudará a realizar investigaciones de vanguardia y responder las preguntas que enfrentamos todos los días al ver y tratar a los pacientes.
Al igual que otras enfermedades atópicas, como las alergias alimentarias, ¿está aumentando la incidencia de eccema en los niños?
Si. Realmente no sabemos por qué. Pero estamos en el caso para encontrar respuestas.