
Contenido
Hay muchas complicaciones extra intestinales que pueden ocurrir con la enfermedad inflamatoria intestinal (EII), que incluyen artritis, enfermedad hepática, trastornos nutricionales, anemia y trastornos de la piel. Los trastornos de la piel son un problema bastante común y pueden afectar hasta al 25 por ciento de las personas que viven con EII. Un tipo de trastorno de la piel que puede ocurrir en pacientes con EII es el pioderma gangrenoso.Es posible que una persona con pioderma gangrenoso reciba un diagnóstico erróneo inicialmente si los profesionales de la salud que examinan las lesiones en la piel no lo relacionan con la EII. Esto podría significar que el tratamiento utilizado al principio no es eficaz. Por eso es tan importante que las personas con EII acudan al gastroenterólogo con cualquier problema nuevo, incluso si inicialmente parecen no estar relacionados con una enfermedad gastrointestinal. Es posible que sea necesario consultar a un especialista en EII o un dermatólogo con experiencia en pacientes con EII para hacer el diagnóstico correcto y comenzar el tratamiento.
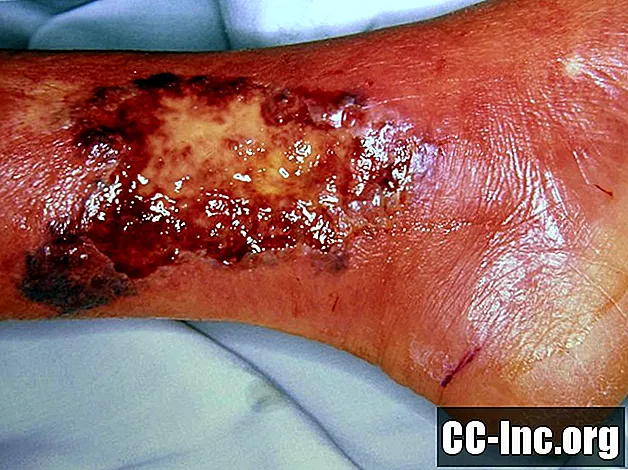
Esta foto incluye contenido que algunas personas pueden encontrar gráfico o perturbador.
Visión general
El pioderma gangrenoso es un trastorno de la piel que afecta aproximadamente al 5 por ciento de las personas con colitis ulcerosa y aproximadamente al 1 por ciento de las personas con enfermedad de Crohn. Algunas de las otras enfermedades asociadas con el pioderma gangrenoso incluyen artritis reumatoide, discrasias sanguíneas mieloides y hepatitis. El pioderma gangrenoso puede aparecer primero como una ampolla, una protuberancia roja o una pústula y puede ser algo que parece que podría curarse por sí solo. Sin embargo, la lesión no se cura y eventualmente forma una úlcera. Las úlceras pueden aparecer solas o en grupo y se encuentran comúnmente en las extremidades, pero aparecen con más frecuencia en las piernas que en los brazos.
Como empieza
El pioderma gangrenoso puede comenzar rápidamente en el lugar de una lesión menor previa en la piel, como un rasguño, un pinchazo o un corte. La piel circundante se rompe y rápidamente se forma una úlcera. Las úlceras de pioderma gangrenoso tienen bordes indistintos de color púrpura únicos. También tienden a ser bastante dolorosos y lentos para sanar. Los médicos no están seguros de qué causa el pioderma gangrenoso, pero teorizan que puede ser una afección autoinmune, ya que está relacionada con otros trastornos autoinmunes.
Cómo se relaciona el pioderma gangrenoso con la EII
Hasta el 50 por ciento de los casos de pioderma gangrenoso ocurren en personas con una forma de EII. A veces, la aparición de estas úlceras corresponde a un brote activo de EII y puede responder cuando la EII subyacente se trata con éxito. Sin embargo, otros casos no parecen estar directamente relacionados con la actividad de la enfermedad y el pioderma gangrenoso puede comenzar o incluso empeorar cuando la EII está inactiva.
Tratamiento
Para confirmar el diagnóstico de pioderma gangrenoso mediante pruebas de diagnóstico, se puede consultar a un dermatólogo. Las úlceras se pueden frotar y cultivar para detectar infecciones, y se pueden tomar biopsias y analizarlas para descartar otras causas. Debido a que el pioderma gangrenoso en realidad no es causado por una bacteria, es posible que los antibióticos no sean eficaces como tratamiento.
Las úlceras de pioderma gangrenoso más pequeñas se pueden tratar con:
- Vendaje de compresión
- Cremas o inyecciones de esteroides
- Antibióticos antiinflamatorios orales
- Apósitos de crema o hidrocoloides de sulfadiazina de plata
Las úlceras más grandes que el tratamiento resistente pueden requerir una terapia más intensa con:
- Esteroides
- Ciclosporina
- Ciclofosfamida
- Metotrexato
- Ungüento de tacrolimus
Línea de fondo
Si tiene una lesión sospechosa o una que no cicatriza, consulte a su médico de atención primaria o gastroenterólogo lo antes posible para una posible derivación a un dermatólogo. Un especialista en dermatología, preferiblemente uno que tenga experiencia con otros pacientes con EII, puede diagnosticar y tratar correctamente esta afección de la piel.