
Contenido
- Descripción
- Por qué se realiza el procedimiento
- Los riesgos
- Antes del procedimiento
- Despues del procedimiento
- Perspectiva (pronóstico)
- Nombres alternativos
- Instrucciones para el paciente
- Imágenes
- Referencias
- Fecha de revisión 16/05/2018
Los dispositivos de asistencia ventricular (VAD) ayudan a su corazón a bombear sangre desde una de las cámaras de bombeo principales al resto de su cuerpo o al otro lado del corazón. Estas bombas se implantan en su cuerpo. En la mayoría de los casos, están conectados a maquinaria fuera de su cuerpo.
Descripción
Un dispositivo de asistencia ventricular tiene 3 partes:
- Una bomba. La bomba pesa de 1 a 2 libras (0.5 a 1 kilogramo). Se coloca dentro o fuera de su vientre.
- Un controlador electrónico. El controlador es como una pequeña computadora que controla cómo funciona la bomba.
- Pilas u otra fuente de alimentación. Las baterías se llevan fuera de su cuerpo. Se conectan a la bomba con un cable que se introduce en la barriga.
Si le colocan un DAV implantado, necesitará anestesia general. Esto lo hará dormir y no le causará dolor durante el procedimiento.
Durante la cirugía:
- El cirujano cardiaco abre la mitad de su pecho con un corte quirúrgico y luego separa el esternón. Esto permite el acceso a su corazón.
- Luego, el cirujano hará espacio para la bomba debajo de su piel y tejido en la parte superior de la pared abdominal.
- El cirujano colocará la bomba en este espacio.
Un tubo conectará la bomba a tu corazón. Otro tubo conectará la bomba a su aorta o a una de sus otras arterias principales. Se pasará otro tubo a través de su piel para conectar la bomba al controlador y las baterías.
El DAV tomará sangre de su ventrículo (una de las cámaras de bombeo principales del corazón) a través del tubo que conduce a la bomba. Luego, el dispositivo bombeará la sangre de regreso a una de sus arterias y a través de su cuerpo.
La cirugía más a menudo dura de 4 a 6 horas.
Existen otros tipos de DAV (llamados dispositivos de asistencia ventricular percutánea) que se pueden colocar con técnicas menos invasivas para ayudar al ventrículo izquierdo o derecho. Sin embargo, estos típicamente no pueden proporcionar tanto flujo (soporte) como los implantados quirúrgicamente.
Por qué se realiza el procedimiento
Es posible que necesite un VAD si tiene una insuficiencia cardíaca grave que no se puede controlar con medicamentos, dispositivos de estimulación u otros tratamientos. Puede recibir este dispositivo mientras está en una lista de espera para un trasplante de corazón. Algunas personas que reciben un VAD están muy enfermas y es posible que ya estén en una máquina de soporte cardiopulmonar.
No todas las personas con insuficiencia cardíaca grave son buenas candidatas para este procedimiento.
Los riesgos
Los riesgos de esta cirugía son:
- Coágulos de sangre en las piernas que pueden viajar a los pulmones.
- Coágulos de sangre que se forman en el dispositivo y pueden viajar a otras partes del cuerpo
- Problemas respiratorios
- Ataque cardíaco o apoplejía
- Reacciones alérgicas a los medicamentos anestésicos utilizados durante la cirugía.
- Las infecciones
Antes del procedimiento
La mayoría de las personas ya estarán en el hospital para el tratamiento de su insuficiencia cardíaca.
Despues del procedimiento
La mayoría de las personas que reciben un VAD pasan de unos pocos días a la unidad de cuidados intensivos (UCI) después de la cirugía. Puede permanecer en el hospital de 2 a 8 semanas después de que le hayan colocado la bomba. Durante este tiempo aprenderá cómo cuidar la bomba.
Los VAD menos invasivos no están diseñados para pacientes ambulatorios, y esos pacientes deben permanecer en la UCI mientras dure su uso. A veces se utilizan como un puente para un VAD quirúrgico o recuperación del corazón.
Perspectiva (pronóstico)
Un DAV puede ayudar a las personas con insuficiencia cardíaca a vivir más tiempo. También puede ayudar a mejorar la calidad de vida de los pacientes.
Nombres alternativos
VAD RVAD; LVAD; BVAD; Dispositivo de asistencia ventricular derecha; Dispositivo de asistencia ventricular izquierda; Dispositivo de asistencia biventricular; Bomba de corazon Sistema de asistencia ventricular izquierda; LVAS; Dispositivo de asistencia ventricular implantable; Insuficiencia cardiaca - VAD; Cardiomiopatía - VAD
Instrucciones para el paciente
- Angina - alta
- Ataque al corazón - alta
- Insuficiencia cardiaca - alta
- Cuidado de heridas quirúrgicas - abierto
Imágenes

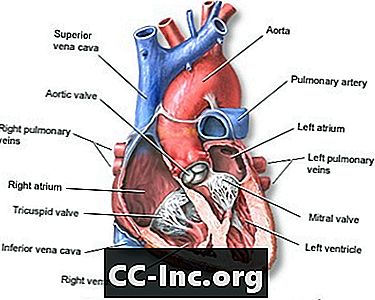
Corazón, sección a través del medio.
Referencias
Aaronson KD, Pagani FD. Soporte circulatorio mecánico. En: Zipes DP, Libby P, Bonow RO, Mann DL, Tomaselli GF, Braunwald E, eds. Enfermedad del corazón de Braunwald: un libro de texto de medicina cardiovascular. 11ª ed. Filadelfia, PA: Elsevier; 2019: cap 29.
Mcmurray JJV, Pfeffer MA. Insuficiencia cardíaca: manejo y pronóstico. En: Goldman L, Schafer AI, eds. Medicina Goldman-Cecil. 25 ed. Filadelfia, PA: Elsevier Saunders; 2016: cap 59.
Peura JL, Colvin-Adams M, Francis GS, et al. Recomendaciones para el uso del soporte circulatorio mecánico: estrategias de dispositivos y selección de pacientes: una declaración científica de la American Heart Association. Circulación. 2012; 126 (22): 2648-2667. PMID: 23109468 www.ncbi.nlm.nih.gov/pubmed/23109468.
Rihal CS, Naidu SS, Givetz MM, et al. Declaración de consenso del experto clínico SCAI / ACC / HFSA / STS 2015 sobre el uso de dispositivos percutáneos de asistencia circulatoria mecánica en la atención cardiovascular: avalado por la American Heart Association, la Sociedad Cardiológica de la India y la Sociedad Latino Americana de Cardiología Intervención; afirmación de valor por la Asociación Canadiense de Cardiología Intervencionista-Asociación Canadiense de Cardiología de Intervención. J Am Coll Cardiol. 2015; 65 (19): e7-e26. PMID: 25861963 www.ncbi.nlm.nih.gov/pubmed/25861963.
Fecha de revisión 16/05/2018
Actualizado por: Michael A. Chen, MD, PhD, Profesor Asociado de Medicina, División de Cardiología, Centro Médico Harborview, Escuela de Medicina de la Universidad de Washington, Seattle, WA. También revisado por David Zieve, MD, MHA, Director Médico, Brenda Conaway, Directora Editorial, y el A.D.A.M. Equipo editorial.