Contenido
El síndrome de choque tóxico (TSS) es una complicación rara pero potencialmente fatal de las infecciones causadas por estreptococos.y bacterias estafilococos. Los síntomas iniciales son fiebre y sarpullido; estos suelen tener un inicio rápido y requieren atención médica inmediata.Si bien el síndrome de choque tóxico a menudo se asocia con el uso de tampones, la afección no depende de la menstruación, lo que significa que no solo les ocurre a las personas que están menstruando. Ocurre en hombres, mujeres y niños de todas las edades.
Síntomas
El síndrome de choque tóxico es una complicación potencial de las infecciones por estreptococos y estafilococos. Los síntomas del síndrome de choque tóxico se desarrollan cuando las bacterias comienzan a liberar exotoxinas en el cuerpo (lo que se denomina toxina 1 del síndrome de choque tóxico o TSST-1).
El sistema inmunológico genera una respuesta importante a las toxinas al liberar una cascada de células inmunitarias llamadas citocinas. Si bien esta respuesta (a veces denominada tormenta de citocinas) está destinada a dominar las toxinas y ayudar a prevenir la propagación de la infección, en realidad abruma a todo el cuerpo y hace que una persona entre en estado de shock.
Hay varios signos y síntomas de TSS. Los síntomas también dependen del tipo de bacteria responsable de la infección. Una persona también puede experimentar síntomas específicos relacionados con la condición preexistente o subyacente que ha llevado al caso de TSS, como neumonía o infecciones óseas (osteomielitis).
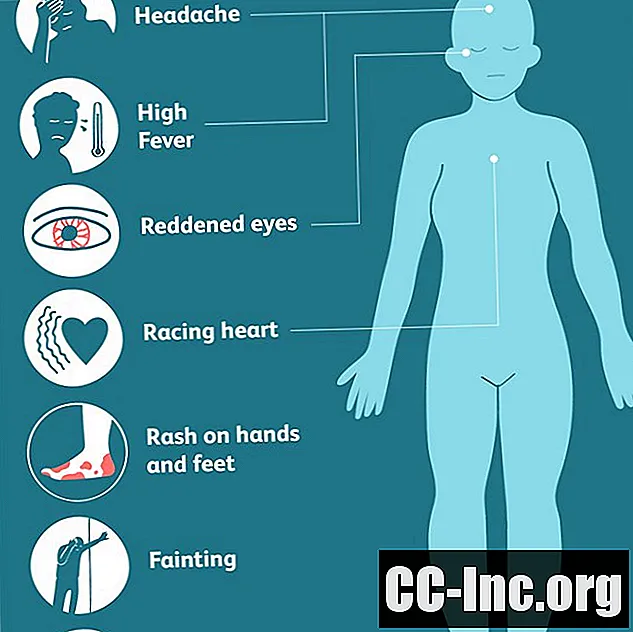
Los síntomas del síndrome de choque tóxico generalmente aparecen repentinamente e incluyen:
- Fiebre alta (102 grados Fahrenheit)
- Un sarpullido que parece una quemadura solar, especialmente en las manos y la planta de los pies.
- Presión arterial baja (hipotensión)
- Desmayo
- Ojos irritados, inflamados y enrojecidos
- Corazón acelerado (taquicardia)
- Confusión o desorientación
- Dolor de cabeza
- Dificultad para respirar (disnea) o respiración rápida, que pueden ser signos del síndrome de dificultad respiratoria del adulto (SDRA)
- Convulsiones
- Malestar gastrointestinal (náuseas, vómitos, diarrea)
- Debilidad, fatiga, dolor muscular, escalofríos, dolor de garganta u otros síntomas similares a los de la gripe
El síndrome de choque tóxico debido a bacterias estreptocócicas no siempre incluye la erupción que se observa con las infecciones causadas por bacterias estafilocócicas. Las infecciones por bacterias estafilocócicas se asocian más comúnmente con el uso de tampones, mientras que el síndrome de choque tóxico causado por bacterias estreptocócicas a menudo se relaciona con infecciones de la piel.
Cuando una persona desarrolla TSS como resultado de una lesión o después de una cirugía, puede haber signos de infección visibles al ver la herida. Esto puede incluir dolor, enrojecimiento, hinchazón y secreción purulenta (pus).
El síndrome de choque tóxico es una infección potencialmente mortal y requiere atención médica inmediata. Si no se trata, puede provocar shock, coma, daño orgánico permanente y la muerte.
Si bien los síntomas del síndrome de choque tóxico también pueden ocurrir en condiciones menos graves, existen algunas situaciones que pueden hacer que una persona corra un mayor riesgo de desarrollar las infecciones que lo causan. Una persona puede tener TSS si estos síntomas han aparecido repentinamente, progresando rápidamente y si la persona está experimentando uno de los siguientes:
- Menstruar y usar tampones u otros productos menstruales internos
- Usar productos anticonceptivos que se insertan en la vagina, como diafragmas
- Recuperarse de una cirugía o un procedimiento médico, especialmente los que requieren "empaquetamiento" como la rinoplastia (esto es cuando se empaqueta gasa o algodón dentro de la cavidad nasal)
- Ha dado a luz, ha tenido un aborto espontáneo o ha tenido un aborto
- Tiene una herida abierta, herida o picadura de insecto
- Enfermo con una infección viral, como la varicela o la gripe.
Es importante tener en cuenta que una persona que ha tenido el síndrome de choque tóxico anteriormente tiene un mayor riesgo de contraerlo nuevamente.
Causas
Una vez dentro del cuerpo, las bacterias estreptocócicas y estafilocócicas comienzan a producir exotoxinas. A medida que se liberan toxinas en el cuerpo, la respuesta normal del sistema inmunológico sería luchar contra estas exotoxinas. Sin embargo, las toxinas liberadas por las bacterias estreptocócicas y estafilocócicas hacen que el sistema inmunológico reaccione de forma exagerada.
La respuesta inflamatoria que ocurre en todo el cuerpo a veces se denomina tormenta de citocinas debido a la liberación abrumadora de diferentes tipos de glóbulos blancos (que producen citocinas inflamatorias) en el cuerpo para combatir infecciones.
La sobreactivación de la respuesta inmune del cuerpo conduce a los síntomas del síndrome de choque tóxico. Si no se trata, la respuesta abruma al cuerpo hasta el punto de que se produce una falla de múltiples órganos e incluso la muerte.
El síndrome de choque tóxico a menudo se ha relacionado con el uso de tampones en personas que están menstruando, pero los primeros casos de la afección descrita en la década de 1970 ocurrieron en niños. Hoy en día, mientras que la mayoría de los casos de síndrome de choque tóxico se desarrollan en mujeres, aproximadamente la mitad ocurre en personas que no están menstruando (TSS no menstrual). De hecho, aproximadamente el 25 por ciento de los casos que no están relacionados con la menstruación se desarrollan en hombres.
La afluencia de casos de TSS que ocurrieron en mujeres que menstruaban se vinculó a un tipo específico de tampón superabsorbente que desde entonces ha sido retirado del mercado.
El uso de tampones no causa síndrome de choque tóxico. Sin embargo, el uso de tampones (especialmente si no los cambia durante períodos prolongados) es un factor de riesgo identificado para desarrollar una infección estafilocócica que podría conducir a TSS.
Las infecciones estreptocócicas que pueden resultar en el síndrome de choque tóxico a menudo ocurren en personas que por lo demás están sanas, pero que se están recuperando de un procedimiento médico, lesión o enfermedad viral. Una persona que desarrolla TSS estreptocócico también tiene un mayor riesgo de complicaciones graves, como fascitis necrotizante o síndrome de dificultad respiratoria aguda.
Diagnóstico
Los hombres, las mujeres y los niños de todas las edades pueden desarrollar el síndrome de choque tóxico. Ocurre con mayor frecuencia en personas que viven en países desarrollados. En los Estados Unidos, el síndrome de choque tóxico causado por bacterias estreptocócicas ocurre en aproximadamente 3 de cada 100,000 personas cada año. Los casos causados por bacterias estafilocócicas son menos comunes y ocurren en aproximadamente 0.5 de cada 100,000 personas cada año.
Si bien es poco común, la afección puede poner en peligro la vida, incluso en personas que anteriormente estaban sanas. Por lo tanto, el diagnóstico y el tratamiento oportunos son fundamentales.
Los síntomas iniciales que tenga una persona dependerán de la bacteria que causa la infección. En general, si una persona tiene fiebre alta y sarpullido que apareció rápidamente y esta persona también dio a luz recientemente, se sometió a una cirugía o usó tampones, un profesional médico querrá determinar rápidamente si el síndrome de choque tóxico es la causa de los síntomas.
Criterios de los CDC
Para ayudar a los profesionales médicos a realizar un diagnóstico oportuno y comenzar el tratamiento adecuado, los Centros para el Control y la Prevención de Enfermedades (CDC) establecen criterios de diagnóstico para confirmar los casos de síndrome de choque tóxico causado por bacterias estafilocócicas.
Los CDC establecieron los siguientes cinco criterios para ayudar a diagnosticar el síndrome de choque tóxico:
- Fiebre (102,02 ° F o 38,9 ° C)
- Hipotensión (lectura de presión arterial sistólica de <90 mmHg)
- Erupción característica, "similar a una quemadura solar" en las palmas de las manos o la planta de los pies
- Descamación de la piel una o dos semanas después de que comience la erupción
- Afectación de tres o más sistemas de órganos, incluidos GI, musculoesquelético, cardiovascular, urinario y renal, hígado, sangre, mucosas y sistema nervioso
Además de los criterios anteriores, una persona también debe dar un resultado negativo para varias otras afecciones que pueden causar síntomas similares. Los análisis de sangre y los cultivos de fluidos corporales deben dar negativo para otras bacterias e infecciones (sarampión y enfermedades transmitidas por garrapatas, por ejemplo).
Pruebas
Dado que el síndrome de choque tóxico es el resultado de la respuesta inmune exagerada del cuerpo a una infección, no existe una prueba específica para la afección. En cambio, se realizará una evaluación de los síntomas clínicos y los factores de riesgo del paciente. Se realizarán varias pruebas para confirmar la presencia de infección, así como para identificar si se debe a bacterias estreptocócicas o estafilocócicas.
Las pruebas que un profesional médico puede ordenar si se sospecha de síndrome de choque tóxico incluyen:
- Análisis de sangre para evaluar la actividad del sistema inmunológico (como observar la cantidad de glóbulos blancos)
- Pruebas para evaluar la función de sistemas corporales específicos que pueden verse afectados, como el hígado, los riñones o el sistema nervioso central.
- Cultivos para buscar bacterias estreptocócicas o estafilocócicas
- Se pueden usar pruebas de imágenes como una resonancia magnética o una tomografía computarizada para ver si las heridas (como un sitio quirúrgico) están infectadas en el tejido blando
- Pruebas o cultivos específicos para descartar otras afecciones e infecciones que pueden tener síntomas similares (síndrome de Reye, gangrena, sarampión)
Es posible que sea necesario realizar múltiples análisis de sangre y tipos de cultivos para determinar la fuente y la causa de la infección. Por ejemplo, el análisis de sangre de una persona puede ser negativo para bacterias estreptocócicas, pero un cultivo tomado de una herida en la piel puede ser positivo para bacterias estafilocócicas.
Incluso si un caso de TSS se considera "probable" (lo que significa que cumple con todos los criterios de diagnóstico menos uno), pero aún no está "confirmado" según los criterios de los CDC, se necesitará una intervención médica para prevenir complicaciones potencialmente mortales.
Una persona que tiene un caso probable o confirmado de síndrome de choque tóxico necesita un control y tratamiento médicos inmediatos y, a menudo, intensivos.
La mayoría de las veces necesitarán ser admitidos en el hospital y pueden pasar tiempo en la unidad de cuidados intensivos (UCI).
Tratamiento
Si bien el síndrome de choque tóxico es poco común, el diagnóstico preciso y oportuno, así como el tratamiento oportuno, son muy importantes; puede tomar entre un par de horas y un par de días para que la afección se vuelva potencialmente mortal. La mayoría de las personas con la afección deberán ser ingresadas en el hospital para recibir tratamiento intensivo y control médico.
Los profesionales médicos deberán determinar la causa y la fuente de la infección que conduce al desarrollo del síndrome de choque tóxico para asegurar un tratamiento adecuado. Si se determina que la infección es algo que se puede eliminar (como un tampón), la primera intervención es eliminar la fuente.
Los antibióticos de amplio espectro, que pueden necesitar administrarse por vía intravenosa, son el tratamiento estándar para el síndrome de choque tóxico.
Antibióticos utilizados para tratar el TSS
- Vancomicina
- Clindamicina
- Penicilinas
Sin embargo, los medicamentos exactos utilizados dependerán de la bacteria que está causando la infección y la ubicación de la infección. Por ejemplo, la FDA aprobó específicamente medicamentos como la oritavancina (Orbactiv) para tratar infecciones bacterianas en heridas de la piel.
Algunas bacterias se han vuelto resistentes a los antibióticos, por lo que es posible que se necesiten varios medicamentos para tratar adecuadamente la infección y prevenir las complicaciones del síndrome de choque tóxico. Las personas generalmente necesitarán un curso estándar de terapia, que es de siete a 14 días. Es posible que se necesite un tratamiento más prolongado o un tratamiento adicional según la gravedad de la infección y si surgen complicaciones.
Mientras reciben tratamiento para la infección subyacente, una persona hospitalizada con TSS también puede recibir medidas de apoyo para ayudar con síntomas como dolor y deshidratación. Estas intervenciones pueden incluir:
- Reposición de líquidos y electrolitos por vía intravenosa
- Medicamentos para ayudar con el dolor y la incomodidad.
- Antieméticos para ayudar a controlar las náuseas y los vómitos.
- Tratamiento de cualquier herida que esté presente (como desbridamiento o limpieza)
Los pacientes también corren el riesgo de sufrir un shock, sobre todo mientras reciben líquidos por vía intravenosa durante el tratamiento. Por lo tanto, los profesionales médicos también pueden recetar ciertos medicamentos para ayudar a controlar la presión arterial (vasopresores).
Una vez que una persona ha tenido el síndrome de choque tóxico, corre el riesgo de desarrollarlo nuevamente. Por lo tanto, a las personas que estaban menstruando y usando tampones, copas menstruales u otros dispositivos insertados en la vagina cuando desarrollaron la afección se les recomendará que eviten usar estos productos.
No existe una vacuna ni un tratamiento específico que prevenga el síndrome de choque tóxico. El mejor curso de prevención es evitar los riesgos conocidos de desarrollar la afección. Algunos consejos útiles para evitar el TSS incluyen:
- Se recomienda a las personas que menstrúan que se cambien los tampones con frecuencia y no utilicen variedades superabsorbentes.
- Mantenga limpios los dispositivos insertados en la vagina (como capuchones cervicales, diafragmas y anillos anticonceptivos)
- Practicar una higiene adecuada y el cuidado de las heridas después de una cirugía o procedimientos médicos.
- Ser consciente de los posibles signos y síntomas de TSS cuando se recupera de un parto, un aborto espontáneo o procedimientos de aborto.
- Conciencia y tratamiento oportuno de las complicaciones posinfecciosas en los niños que pueden ocurrir después de enfermedades como la varicela.
Con un diagnóstico y tratamiento adecuados, la mayoría de las personas se recuperará del síndrome de choque tóxico en unas pocas semanas. Sin embargo, si la afección no se diagnostica y trata rápidamente, el síndrome de choque tóxico puede ser fatal en solo un par de días. Los casos de síndrome de choque tóxico causado por bacterias estreptocócicas pueden tener una tasa de mortalidad de más del 50 por ciento.
Una palabra de Verywell
El síndrome de choque tóxico es una complicación de las infecciones poco frecuente pero potencialmente mortal. Los síntomas iniciales de fiebre y erupción suelen tener un inicio rápido y requieren atención médica inmediata, incluidos antibióticos por vía intravenosa y hospitalización en la UCI. La condición no depende de la menstruación y ocurre en hombres, mujeres y niños de todas las edades. Una vez que una persona ha tenido TSS, corre el riesgo de desarrollarlo nuevamente. Si bien no existe una vacuna o tratamiento específico que prevenga la afección, las personas pueden reducir la probabilidad de contraer la infección al evitar los factores de riesgo conocidos y al conocer los signos y síntomas para que pueda buscar tratamiento médico inmediato si es necesario.
Cómo reducir su riesgo de síndrome de choque tóxico