Contenido
- Razones para un trasplante facial
- Tipos de trasplantes faciales
- Proceso de selección de donantes receptores
- Antes de la cirugía
- Proceso quirúrgico
- Después de cirugía
- Apoyo y afrontamiento
Generalmente, el donante tiene muerte cerebral pero aún tiene función cardíaca. El receptor del trasplante de rostro llega al hospital donde se mantiene al donante y se prepara para la cirugía. Cualquier extracción de órganos planificada (incluida la donación de cara) se realiza al mismo tiempo y la cara se conserva en una solución fría.
La cirugía de trasplante de cara por auto, parcial y completo es posible dependiendo de la cantidad de daño al tejido facial.
Las técnicas y tecnologías de trasplante continúan avanzando, lo que hace que el trasplante de cara sea un tratamiento reconstructivo atractivo para lesiones faciales graves o malformidades. Sin embargo, debido a que la mayoría de los trasplantes de rostro se han realizado en los últimos 10 años, no hay información decisiva sobre los resultados a largo plazo.
Recuperar la sensación, el movimiento y la función puede requerir varios años de terapia, pero en la mayoría de los casos los beneficios se observan durante el primer año. Los beneficios comunes incluyen una función mejorada que afecta:
- Comer o masticar
- Tragar
- Respiración
- Sentidos (incluidos el olfato y el gusto)
- Habla
- Expresión
Dadas estas posibles mejoras que afectan la salud y el bienestar con claros impactos en la calidad de vida, se puede continuar con la cirugía.
Razones para un trasplante facial
A diferencia de otros trasplantes de órganos, un trasplante de rostro puede no tener el propósito de salvar vidas, pero puede mejorar dramáticamente la calidad de vida de un individuo a través de influencias en las interacciones sociales y el sentido de sí mismo.
Después de que las heridas de una lesión facial grave hayan sido tratadas de inmediato, se puede tomar una decisión sobre una cirugía adicional. Los cirujanos pueden intentar realizar una reconstrucción facial con tejido de otra parte del cuerpo. Esto puede ser adecuado para tratar lesiones superficiales, pero puede que no logre la restauración estética y funcional deseada.
En este punto, se puede considerar la cirugía plástica convencional o el trasplante de aloinjerto facial, esta determinación a menudo se hace en consulta con un equipo de cirujanos plásticos y de trasplantes.
Las interacciones físicas entre partes de la cara son complejas incluso para funciones comunes, como masticar y respirar. Después de la desfiguración de la cara, las estructuras físicas y las conexiones nerviosas-musculares necesarias para coordinar los movimientos se dañan y no pueden funcionar juntas correctamente. Un trasplante de cara puede intentar restaurar la función normal, con impactos que incluyen poder saborear la comida o sonreír.
El trasplante de rostro va más allá de la cirugía plástica cosmética y utiliza tejidos del rostro del donante para reconstruir el rostro del receptor. Se puede usar para tratar la desfiguración causada por:
- Quemaduras severas
- Lesiones por arma de fuego
- Mutilación por animales
- Trauma físico
- Efectos secundarios del tratamiento del cáncer
- Tumores congénitos
- Otros defectos de nacimiento
Estas anomalías conducen a una pérdida de función. El tejido facial intacto de un donante se utiliza para reemplazar o restaurar la cara del receptor de forma cosmética, estructural y, lo más importante, funcional.
¿Quién no es un buen candidato?
Aunque existen pautas que se utilizan para calificar a los candidatos a trasplante facial, actualmente no existen criterios universales de receptores. Si alguien está siendo considerado para un trasplante de cara, se le puede evaluar usando la puntuación FACES para evaluar qué tan útil, fácil de mantener y seguro sería el procedimiento.
FACES identifica el bienestar psicosocial, los riesgos comórbidos y qué tan bien el receptor podría mantener su régimen de medicación. Las condiciones preexistentes o ciertos trastornos psicológicos pueden empeorar el pronóstico y los beneficios comparativos de someterse a un trasplante de cara.
Los siguientes rasgos pueden descalificar a alguien de ser considerado para un trasplante de cara:
- Edad mayor de 60 años
- Abuso de tabaco, alcohol o drogas ilícitas
- Historia de VIH, hepatitis C u otras infecciones recientes
- Incapacidad para tomar medicamentos inmunosupresores.
- Historia de cáncer en los últimos cinco años
- Afecciones médicas crónicas que afectan los nervios, diabetes o enfermedades cardíacas.
- Falta de voluntad para posponer el embarazo un año después de la cirugía.
Además, si los músculos y los nervios están muy dañados, el trasplante no puede tener éxito. Es necesario que exista la posibilidad de curar y regenerar las conexiones entre los tejidos del donante y el receptor.
Tipos de trasplantes faciales
Hay dos subtipos principales de trasplante de cara, parcial y completo, que se realizan según la cantidad y la profundidad del daño a la estructura de la cara.
Proceso de selección de donantes receptores
Una donación de rostro es un trasplante de órgano de aloinjerto compuesto vascularizado (AVC), lo que significa que se trasplantan varios tipos de tejido a la vez. Las clasificaciones legales y las políticas relacionadas con el AVC han cambiado recientemente para la Red unida para el intercambio de órganos (UNOS), la Red de adquisición y trasplante de órganos (OPTN).
Existen limitaciones fisiológicas e inmunológicas:
- Tipo de sangre
- Tipo de tejido disponible para trasplante
- Presencia de citomegalovirus (CMV)
- Presencia del virus de Epstein-Barr (EBV)
Además, existen limitaciones anatómicas:
- Color de piel
- Tamaño de la cara
- Años
- Sexo
Estas características se tienen en cuenta en la compatibilidad entre donantes y receptores. Algunos virus, como los enumerados anteriormente, permanecen en las células del cuerpo de por vida. Si un receptor nunca se ha infectado, es posible que no pueda recibir un trasplante de alguien que haya sido infectado. debido a los mayores riesgos asociados con la inmunosupresión.
Puede haber disponibilidad limitada de donantes AVC compatibles, lo que puede retrasar la búsqueda de un donante compatible durante meses o años después de una lesión facial. Es posible que los cambios de política relacionados con la donación de órganos afecten este tiempo de espera.
Tipos de donantes
Los donantes para un trasplante de cara son donantes de órganos que han sido designados como con muerte cerebral. Por lo general, estos donantes de trasplante de cara están donando simultáneamente otros órganos como el corazón, los pulmones, los riñones o partes del ojo. Esta es una consideración ética para evitar desperdiciar el valor potencial para salvar la vida de un donante al realizar solo un trasplante no esencial como un trasplante de cara.
Antes de la cirugía
Los cirujanos pueden desear que se realicen imágenes prequirúrgicas para identificar daños estructurales, así como los mejores vasos sanguíneos para usar al conectar la cara del donante. Estos procedimientos de diagnóstico por imágenes pueden incluir:
- Rayos X
- Exploraciones por tomografía computarizada (TC)
- Exploraciones de imágenes por resonancia magnética (IRM)
- Angiogramas
Estos estudios también ayudan a los cirujanos a reconocer si un donante será adecuado para los reemplazos estructurales.
Además, es posible que se requieran más análisis de sangre y evaluaciones de la salud física, como un electrocardiograma o ecocardiograma para evaluar la función cardíaca.
Más allá de estas medidas, es importante evaluar la salud mental para comprender las expectativas, las habilidades de afrontamiento y las habilidades de comunicación. Un trabajador social puede evaluar la red de apoyo familiar y social que se requerirá para mejorar la recuperación. En algunos casos, también se incluye una evaluación financiera para garantizar la estabilidad posquirúrgica.
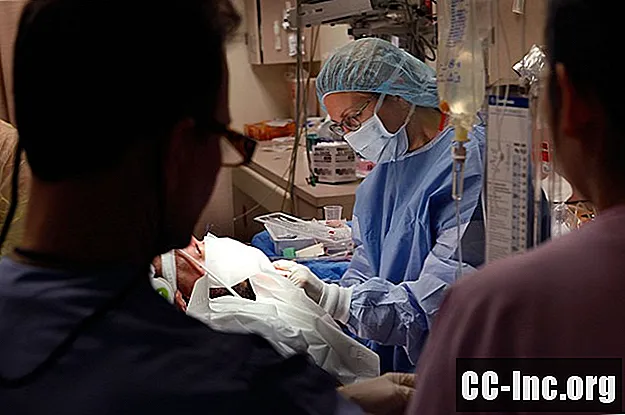
Proceso quirúrgico
El proceso quirúrgico para el trasplante de cara varía de un paciente a otro, ya que cada rostro y cada lesión facial es diferente. Sin embargo, existen algunas técnicas que se emplearían comúnmente. El procedimiento puede tardar de 10 a 30 horas en completarse e involucra a un equipo de cirujanos, anestesiólogos, enfermeras, técnicos y personal de la sala de operaciones.
Inicialmente, se debe extirpar el tejido del injerto que compone la cara del donante, incluida la piel, la grasa, el cartílago, los vasos sanguíneos, los músculos, los tendones y los nervios. En algunos casos, dependiendo de la naturaleza de la reparación de la lesión, se puede incluir tejido duro o conectivo subyacente, como el hueso nasal, el maxilar o la mandíbula. Una vez extraídos, los tejidos deben conservarse brevemente para prevenir los efectos de la isquemia (reducción del flujo sanguíneo).
El receptor puede someterse a una cirugía preparatoria, como la extirpación de un tumor o tejido cicatricial.
Luego, los tejidos del donante y el receptor deben conectarse mediante un procedimiento de injerto. Esto puede implicar suturar juntos como tejidos. Los huesos y cartílagos se pueden conectar y estabilizar con tornillos y placas de anclaje de metal.
Se conectan varios vasos sanguíneos grandes y pequeños del donante y el receptor mediante cirugía microvascular para permitir el flujo sanguíneo a los tejidos del donante. Los nervios facial y trigémino se conectan mediante microuturas o injertos.
Se coloca un injerto de piel del brazo del donante en el pecho o el abdomen del receptor. Esto permite biopsias periódicas y no invasivas del tejido. Los médicos pueden verificar si hay indicios de que se está rechazando el tejido del donante sin extraer muestras de tejido de la cara.
Después de la cirugía, el receptor sería observado en una unidad de cuidados intensivos (UCI) durante el período de recuperación inicial. Una vez que se normalizan la respiración y la hinchazón facial, puede ocurrir la transición a una habitación de hospital estándar y un centro de rehabilitación. Esto probablemente se desarrollaría durante varias semanas.
Complicaciones
El trauma y la cirugía extensa que involucra la cara pueden afectar la alimentación y la respiración e implicar una hospitalización prolongada, con consecuencias potencialmente mortales. Las soluciones convencionales (es decir, sondas de alimentación y traqueotomía) también tienen riesgos a largo plazo. Algunas posibles complicaciones de un trasplante de cara incluyen:
- Infección
- Rechazo de tejidos
- Sangrado
- Revascularización incompleta que provoca la muerte del tejido (necrosis)
- Entumecimiento
- Parálisis facial
- Dificultad para hablar
- Dificultad para masticar o tragar
- Neumonía
- Secuelas psicológicas
- Mortalidad (muerte)
También existen riesgos de por vida, incluidos los asociados con la inmunosupresión. El rechazo puede ocurrir si un receptor deja de usar inmunosupresores, por lo que estos deben continuar o corre el riesgo de perder el trasplante de cara.
Después de cirugía
La evaluación posquirúrgica y la recuperación en el hospital suelen durar una o dos semanas. Inicialmente, puede ser necesario que la respiración se apoye con un ventilador y la alimentación se realice a través de un tubo. Se le administrarán analgésicos. Después de varios días de recuperación, una vez que se aligera la sedación, un fisioterapeuta comienza a trabajar para restaurar la movilidad facial. Más tarde, un psicólogo ayuda a navegar los ajustes de estilo de vida que vienen con este tipo de trasplante.
La fisioterapia posterior puede implicar de cuatro a seis meses de rehabilitación, aunque la duración y el momento de los hitos en la recuperación varían. La terapia de rehabilitación implica volver a entrenar los nervios y los músculos de la cara mediante acciones intencionales y repetidas.
Los objetivos inmediatos incluyen promover las funciones sensoriales y motoras del rostro. No todo el mundo recupera la capacidad de sentir un toque ligero. Es posible que mejore el sentido del olfato y el gusto. Durante los primeros meses de terapia, se desarrollan habilidades mecánicas adicionales. Estos mejoran la capacidad de comer, masticar, beber, tragar, hablar, parpadear, sonreír y hacer otras expresiones faciales.
Finalmente, se refinan las habilidades de comunicación, incluidas las expresiones faciales y el habla. La recuperación de las habilidades motoras varía mucho entre los individuos y puede ser incompleta en muchos.
El régimen inmunosupresor comienza poco después de la cirugía. Los posibles medicamentos inmunosupresores incluyen:
- Basiliximab
- Daclizumab
- Micofenolato de mofetilo
- Tacrolimus
- Prednisolona
Los tratamientos con células madre también pueden usarse para reducir la respuesta inmunitaria a los tejidos donados.
Los primeros indicios de una respuesta inmunitaria adversa al tejido del donante incluyen erupciones irregulares, irregulares e indoloras en la cara. Los medicamentos inmunosupresores deben tomarse según lo prescrito y deben continuarse de por vida. Actualmente, el único caso de rechazo se ha producido debido a la interrupción del régimen inmunosupresor.
Dependiendo de la gravedad de la inmunosupresión, puede ser necesario usar una máscara en público, para evitar situaciones sociales que puedan involucrar el contacto con personas contagiosas y tener cuidado con la exposición ambiental a ciertos patógenos.
Pronóstico
De los aproximadamente 40 trasplantes de cara que se han realizado, el 86% ha sobrevivido. Las complicaciones quirúrgicas, la infección y el hecho de no seguir tomando inmunosupresores representan riesgos adicionales además de las morbilidades relevantes de la lesión inicial. Muchos de estos riesgos potenciales pueden mitigarse siguiendo las recomendaciones de tratamiento, incluido el uso adecuado de medicamentos.
Apoyo y afrontamiento
La fisioterapia es fundamental para aprovechar al máximo un trasplante de cara. Es un proceso largo e intensivo que requiere dedicación y puede beneficiarse de un sólido sistema de apoyo emocional.
Muchas personas que han recibido un trasplante de rostro finalmente descubren que tienen una mejor imagen corporal, salud mental y capacidad para socializar.
Una palabra de Verywell
Para aquellos que se les presenta la necesidad de someterse a un trasplante de cara, ya ha ocurrido una lesión traumática significativa o un proceso de enfermedad desfigurante. Es un procedimiento que puede ofrecer la esperanza de restaurar una vida que tal vez se haya perdido. Es importante una consideración cuidadosa antes de la cirugía y un compromiso con un curso de recuperación prolongado e inmunoterapia de por vida. Los beneficios para los necesitados, que van desde un sentido de sí mismo recuperado hasta las interacciones sociales normalizadas, no pueden subestimarse.